La Fundación Instituto Roche ha presentado un nuevo estudio sobre medicina de precisión. En el marco de la presentación, que ha tenido lugar en Madrid y a la que ha acudido MERCA2, los diferentes intervinientes han expuesto las necesidades, carencias y logros que se han logrado con esta forma de hacer medicina y que se recogen en el informe, ‘El valor de la Medicina Personalizada de Precisión en la sostenibilidad y eficiencia del sistema sanitario’. El prisma económico se torna fundamental, de hecho los ponentes han hablado de la necesidad de incorporar economistas en los equipos multidisciplinares porque su conocimiento ayuda a demostrar que la personalización en el ámbito de la medicina no es un gasto sino una inversión.
El vicepresidente de la Fundación Instituto Roche, Federico Plaza, ha remarcado que uno de los objetivos del Instituto Roche, es que se tenga presente, ahora, la medicina del futuro. La medicina de precisión es a día de hoy un aliado fundamental para el desarrollo de un sistema sanitario y eficiente. Esta es la idea que ha prevalecido a lo largo del encuentro con los medios, sin embargo existen todavía muchas cortapisas y dificultades. Una de ellas es, sin duda, la economía. De hecho, las inversiones no están sincronizadas con el ritmo de los avances médicos, según ha matizad el portavoz de la Fundación.
La medicina de precisión es a día de hoy un aliado fundamental para el desarrollo de un sistema sanitario y eficiente
«Lo ideal sería tener una financiación que estuviera en sintonía con los avances de la ciencia, algo que no suele suceder por muchos factores, como por ejemplo la variables macroeconómicas o por la disponibilidad de los fondos públicos. No obstante, la investigación sí evoluciona en función de las necesidades de la sociedad y la medicina de precisión tiene la posibilidad de hacer el sistema sanitario más sostenible y los avances han de convertir el gasto en inversión», ha explicado Federico Plaza.
SOSTENIBILIDAD Y EFICIENCIA
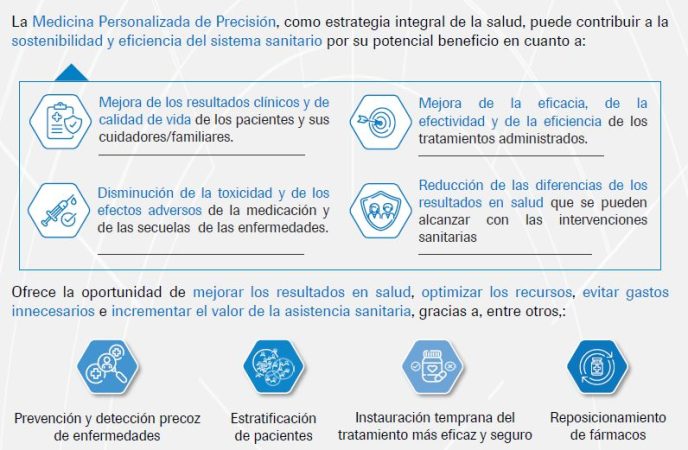
Básicamente esto es lo que se ha tratado de reflejar en este nuevo informe. La sostenibilidad y eficiencia de los sistemas sanitarios constituyen elementos clave para ofrecer un acceso equitativo a la atención médica, mejorar la salud pública y optimizar el uso de recursos disponibles. No obstante, la realidad nos muestra que los sistemas sanitarios se encuentran con recursos limitados, y por el contrario la demanda sanitaria y el gasto farmacéutico no paran de crecer. Por todo ello, es vital la optimización y personalización del abordaje clínico, sobre todo si se busca garantizar la calidad, efectividad y eficiencia de los sistemas sanitarios.
la optimización y personalización del abordaje clínico es vital si se busca garantizar la calidad, efectividad y eficiencia de los sistemas sanitarios
En este sentido, la coordinadora científica del Plan Estratégico de Medicina de Precisión de Castilla y León, la doctora María Isidoro, ha hecho alusión a lo que puede aportar esta medicina justo en una época en la que se está observando cómo se encuentra de tensionado el sistema sanitario a consecuencia del envejecimiento de la población, la cronificación de las enfermedades y la presencia de pluripatologías, entre otros.

«El sistema sanitario tiene recursos limitados con presupuestos ajustados y esto provoca dificultades en los accesos a las nuevas tecnologías y las nuevas terapias», ha añadido. Desde su punto de vista, la medicina de precisión debe aplicarse en la investigación pues gracias a ello se pueden asentar las bases para llegar a las soluciones, y su objetivo fundamental es adelantarse en la enfermedad.
En este sentido, la doctora ha indicado lo importante que es medir. «En el ámbito de diagnóstico una de las situaciones que más ha impactado en nuestra Comunidad ha sido la inclusión en la cartera de servicios asistencial la secuenciación masiva del genoma completo. En ese sentido todo el desarrollo de la Unidad de Referencia de Enfermedades Raras basada en medicina de precisión y centrada en el paciente nos ha llevado a disminuir la edad media en la que se diagnostica las EE.RR. de los niños en Castilla y León de 11 a 5 años».
LA IMPORTANCIA DE MEDIR
Precisamente el coordinador del Plan de Medicina Personalizada de Precisión de Andalucía, el doctor Enrique de Álava, y también efe del Servicio de Anatomía Patológica del Hospital Universitario Virgen del Rocío (Sevilla), ha remarcado que se necesitan más herramientas para medir la medicina de precisión. «Sin embargo, los ensayos clínicos tradicionales pueden ser insuficientes para la Medicina Personalizada de Precisión, ya que suelen incluir poblaciones pequeñas y diseños específicos».
Los ensayos clínicos tradicionales pueden ser insuficientes para la Medicina Personalizada de Precisión
Por este motivo apunta a la creación de un grupo multidisciplinar de expertos, que evalúe de una forma completa las tecnologías sanitarias para determinar el beneficio que suponen a largo plazo, considerando diferentes aspectos como el tamaño de las poblaciones o nuevos criterios de valoración como las variables subrogadas, la mejora de calidad de vida, la percepción de los pacientes o el impacto laboral y socioeconómico.
En Europa hay diversas iniciativas en este sentido como el proyecto europeo ‘1 Millón de Genomas’, que tiene como objetivo facilitar el acceso a datos genómicos y clínicos para mejorar la investigación y la atención sanitaria personalizada o la Red Europea de Enfermedades Raras o la iniciativa ERA PerMed, que busca mejorar el diagnóstico y tratamiento de enfermedades poco frecuentes mediante el intercambio de conocimientos.
BARRERAS Y RECOMENDACIONES
Como hemos comentado al principio, el panel de expertos reunido en la presentación de este nuevo informe de Instituto Roche, ha recordado las limitaciones a las que se enfrente el Sistema Nacional de Salud. Estas obstaculizan su orientación efectiva, el aprovechamiento de los recursos, la investigación innovadora, la formación adecuada, la adopción de tecnología digital y la planificación estratégica.
¿Cómo se consigue un sistema sanitario sostenible? Desde el punto de vista del doctor Enrique de Álava hay que «priorizar la salud como inversión y no como un gasto, promover la equidad en la atención, eliminar sesgos y barreras estructurales y aprovechar al máximo las tecnologías para hacer posible una verdadera Medicina Personalizada de Precisión».
Hay que priorizar la salud como inversión y no como un gasto.
Algunas de las soluciones pasan por implementar acciones como la promoción de modelos integrados de atención, la inversión en recursos tecnológicos y humanos, la colaboración público-privada y la evaluación sistemática de resultados. De este modo, se haría frente a la escasa optimización de los procesos asistenciales de prevención y manejo de las enfermedades crónicas. Lo ideal, sin duda, sería llegar a un Pacto en Sanidad para la sostenibilidad del sistema sanitario.
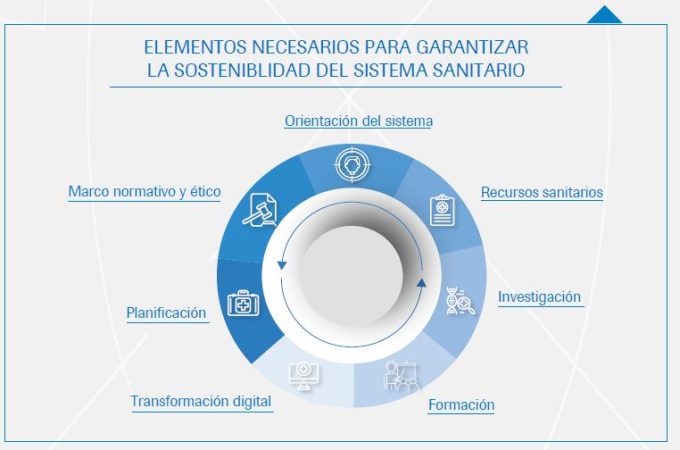
Igualmente, han hecho alusión a la poca formación de los profesionales sanitarios en medicina personalizada y a la falta de familiarización con tecnologías digitales, que constituyen otra de las asignaturas pendientes del SNS.
El informe muestra a su vez la escasa implantación de tecnologías en salud digital, como la telemedicina, además de la falta de coordinación entre las diferentes CC.AA., que dificultan su implementación y generan desequilibrios en el acceso a la atención sanitaria. En este ámbito, los expertos recomiendan crear una Comisión Nacional en Medicina Personalizada de Precisión para garantizar recursos y los refuerzos necesarios en los recursos materiales, junto a otras medidas.
En lo referente al marco normativo y ético, recomiendan elaborar un marco normativo que apoye el desarrollo sostenible de la medicina de precisión.
EVALUACIÓN ECONÓMICA DE LA MEDICINA DE PRECISIÓN
A continuación recogemos un extracto del informe en el que se analiza cómo hacer la evaluación de la medicina de precisión.
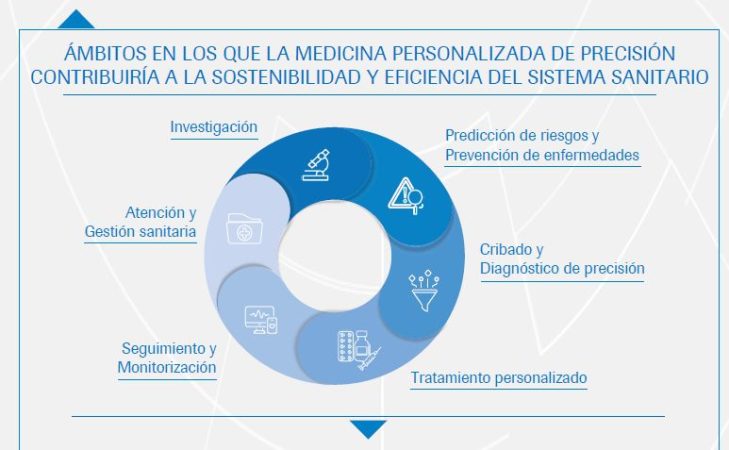
La evaluación económica de tecnologías sanitarias es una herramienta fundamental para la asignación de recursos por parte de los gestores sanitarios, ya que aportan información sobre el valor en términos económicos de estas tecnologías, de gran relevancia para la toma de decisiones relacionadas con la incorporación de la innovación disruptiva en salud de manera eficiente en los sistemas sanitarios, con el fin de promover la equidad y la sostenibilidad.
Sin embargo, actualmente, no existen indicaciones específicas para la evaluación de la Medicina Personalizada de Precisión que tengan en cuenta su complejidad.
No existen indicaciones específicas para la evaluación de la Medicina Personalizada de Precisión.
Resulta esencial replantear la manera de llevar a cabo la evaluación de las tecnologías sanitarias para determinar el beneficio que suponen a largo plazo, especialmente en el caso de la MPP.
La medición de resultados en salud es esencial para determinar qué novedades terapéuticas, tecnológicas o de gestión constituyen verdades mejoras para el sistema sanitario en materia de eficiencia: Tradicionalmente, la información sobre resultados clínicos se obtiene, siempre que es posible, a través de ensayos clínicos aleatorizados para conocer la eficacia y seguridad de las intervenciones sanitarias y en los que se busca generar evidencia sobre variables clínicamente significativas, que se emplean, actualmente, como criterios en la valoración de las terapias, sin embargo, su estudio requiere de un gran tamaño muestra y un elevado tiempo de seguimiento.
En el marco de la MPP, el tamaño de las poblaciones incluidas puede resultar muy reducido debido a la estratificación de la población de estudio o nuevos diseños clínicos lo que puede dificultar, en algunos casos, la realización de estudios comparativos de la efectividad, la generación de evidencia científica y la evaluación de intervenciones o estrategias terapéuticas.
Es necesario generar evidencia científica sobre los resultados clínicos, así como realizar la validación clínica y analítica de las aplicaciones de la MPP para demostrar su seguridad y eficacia, precisión, confiabilidad y la consistencia de los resultados que ofrece.
La información en salud empleada en las evaluaciones sanitarias generalmente, se limita a los resultados clínicos, si bien deberían tener en consideración también la mejora de la calidad de vida, las necesidades médicas no cubiertas, la gravedad de la enfermedad o la existencia de alternativas terapéuticas, entre otros.
Es necesario generar evidencia científica sobre los resultados clínicos.
Además, de las variables clínicamente significativas, para medir la magnitud y duración de los beneficios en salud de la MPP, se pueden emplear también, en los ensayos clínicos, otros biomarcadores y variables subrogadas, que permiten reducir los tiempos y el número de voluntarios necesarios, mejorando su eficacia y acelerando el acceso a los pacientes a la innovación.
Para reflejar completamente el valor clínico que aportan los nuevos tratamientos y conocer cómo funcionan y los beneficios que aportan las diferentes terapias en condiciones reales y adoptar las decisiones terapéuticas más adecuadas, es importante la medición de resultado en salud, también, en condiciones reales en la práctica clínica habitual (más allá de los ocurrido en los ensayos clínicos controladas que se realizan en condiciones “ideales” de laboratorio). Esto se puede realizar a través de las variables subrogadas.

Los costes empleados en las evaluaciones, generalmente, se limitan a los costes directos sanitarios. Para conocer el impacto económico real que la incorporación de nuevas tecnologías va a suponer para el sistema sanitaria, es necesario tener en cuenta también otros:
Costes sanitarios indirectos o los costes sanitarios directos e indirectos (ej. coste social en término de pérdidas de productividad laboral o el coste de cuidados informales que deben asumir los pacientes y sus familias, o los relacionados con la optimización del consumo de recursos como la reducción en la prescripción de tratamientos a pacientes que no se van a beneficiar o prevención de toxicidades y efectos secundarios).
Los costes empleados en las evaluaciones, generalmente, se limitan a los costes directos sanitarios.
- Costes sanitarios directos: el valor de todos los bienes, servicios y recursos, en general, consumidos en el curso de la provisión de la tecnología o el tratamiento de los efectos secundarios (pruebas, medicamentos, material, personal, instalaciones).
- Costes sanitarios indirectos: Costes futuros asociados al consumo de recursos durante los años de vida que se ganan con la intervención.

- Costes no sanitarios directos: costes en los que incurre el paciente para recibir el tratamiento, tengan carácter monetario (gastos de transporte, cuidado de personas dependientes del paciente, gastos de remodelación del hogar o de seguimiento de dietas especiales, etc.), o no lo tengan (el coste del tiempo que el paciente invierte en desplazamientos, esperas y seguimiento del programa). Asimismo, se incluye dentro de los costes no sanitarios los que sufragan otras entidades públicas, como los servicios sociales, o los que soportan los cuidadores informales (familiares, vecinos).
- Costes no sanitarios indirectos: también conocidos como costes de productividad, hace referencia a la pérdida o limitación de la capacidad para trabajar que conlleva un determinado problema de salud, el seguimiento de un tratamiento sanitario o, en última instancia, la muerte del paciente
La incorporación de diferentes perspectivas (pacientes, sociedad en general, profesionales sanitarios o industria farmacéutica) en las evaluaciones de las tecnologías sanitarias podría contribuir a las mediciones de resultados en salud y a la identificación de necesidades no cubiertas, y así completar la información que soporta la toma de decisiones para la incorporación de innovaciones.







